国際共同プロジェクトへの参加
アジア人におけるBMIと糖尿病の関連
―90万人以上のアジア人を対象にした国際プール分析―
アジアのコホートを対象としたBMIと糖尿病有病率の関係の検証
アジアの中低所得国においては過体重・肥満の増加と同時に糖尿病の発症が大いに増加しています。過体重・肥満は、ヨーロッパ系集団に関しては、多くの研究を経て糖尿病の原因として広く認知されています。しかしアジア系集団に関しては、過体重・肥満と糖尿病の関連は適切に研究・検証されていません。
この度、多目的コホート研究が参加した国際疫学研究プロジェクトの成果が専門誌に発表されました(PLoS ONE 6巻: e19930)。このプロジェクトでは、バングラデシュ、中国、インド、日本、韓国、シンガポールおよび台湾の計18のコホート、90万人以上のアジア人を対象にして、体型の指標であるBMI (体重(kg)÷身長(m)2) と糖尿病の関連を調べる横断研究が行われました。
研究方法の概要
この研究の対象となった18のコホートは、システマチックな文献調査によってリストアップされた中から、この研究への適格性を審査されて選ばれました。必須条件として、対象となる全てのコホートには、追跡開始時におけるBMI、糖尿病の有無(自己申告)、年齢、性別のデータがあることが求められました。いくつかのコホートには喫煙、飲酒、教育、居住地の種別のデータもあり、付加的な分析に役立ちました。
| コホート数 | 対象者数 | |
|---|---|---|
| 日本 | 8 | 416,350 |
| 中国 | 4 | 298,244 |
| 台湾 | 2 | 28,831 |
| 韓国 | 1 | 15,058 |
| シンガポール | 1 | 63,257 |
| バングラデシュ | 1 | 11,149 |
| インド | 1 | 101,265 |
| 合計 | 18 | 934,154 |
BMIレベルは「15.0未満」「15.0-17.4」「17.5-19.9」「20.0-22.4」「22.5-24.9」「25.0-27.4」「27.5-29.9」「30.0-32.4」「32.5-34.9」「35.0以上」の10区分に分けられ、「22.5-24.9」の区分を基準として、各区分の糖尿病有病率の相対リスク(オッズ比)とその95%信頼区間が計算されました。区分間の追跡開始時年齢、性別構成の偏りから来る影響は、BMI-糖尿病リスクの関係に混入しないよう、統計的に補正しました。
BMIが高くなると糖尿病リスクは上昇するが、年齢によって関係の強さに違いが見られる
下図はBMIカテゴリー別の糖尿病有病率相対リスクをグラフにしたものです。グラフは全対象者と、男性、女性、年齢50歳未満、年齢50-59歳、年齢60歳以上の階層について描かれています。
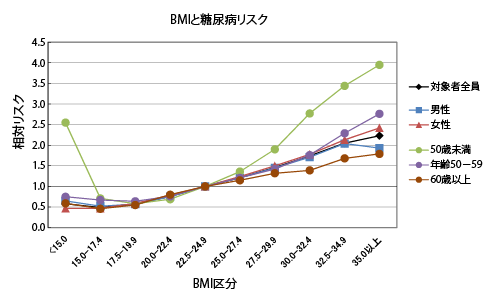
BMIが高くなると糖尿病リスクが上昇する傾向は容易に見て取ることができます。痩せ型(BMI20.0-22.4)と肥満(BMI35.0以上)の間で糖尿病リスクは2.5~3倍の違いが見られました。この研究は、アジア人のBMIと糖尿病リスクの関係に関する先行する研究を、東アジアから南アジアにまたがる広範な地域のデータに基づいて追認・補強する結果になったと言えるでしょう。
BMIと糖尿病リスクの関係は男女間で大きな違いは見られません。一方、年齢別の階層で見ると、年齢の若い階層ほどBMI-糖尿病リスク関係のスロープがきつくなっており、50歳未満の階層における斜度の高さは際立っています。これについては次のようないくつかの説明が考えられます: 1) 若年における糖尿病の発病では遺伝的要因がより大きな働きをしていて、高いBMIとそうした遺伝的な要因の複合的効果がBMI-糖尿病リスク関係を強めている。2) 急激な体重上昇は比較的若年において起こりやすいが、そうした急激な体重上昇は速やかな糖尿病発病につながりやすい。3) 年齢と関係する他の要因(例えば運動や食事習慣)が影響しているのかもしれない。4) 高齢の糖尿病患者においては、長い病歴により体重の現象が起きているケースが多く、統計的に観測されるBMI-糖尿病リスク関係を弱めているのかもしれない。
BMIと糖尿病リスクの関係は地域によっても違いが見られる
地域別の分析をみると、BMIが高くなると糖尿病リスクが上昇するという傾向はどの地域でも共通ですが、子細な部分では地域差も見られました。
低いBMIと低い糖尿病有病率の相関はインドとバングラデシュでもっとも強く見られ、中国・台湾・韓国・シンガポールを中間として、日本では最も弱く見られました。これについては、民族間の遺伝的相違の他に、インドやバングラデシュといった低所得国では低いBMIと低いカロリー消費がより強く結びついているため、という説明が可能かもしれません。また、日本に関しては、日本では糖尿病患者に対する生活習慣の指導が行き届いており、多くの患者がデータ採取時点ではすでに減量したあとであった、という解釈が可能かもしれません。
BMI区分と糖尿病有病率のグラフを国別に描くと、その水準や形状は異なっており、糖尿病有病率の違いはBMIの違いだけでは説明できないということがわかります。人体計測的な要因のなかではBMI以外に(腹部肥満の指標として)腹囲に注目するべきなのかもしれません。この点に関しては、大規模な疫学研究が待たれます。各地域の遺伝的・環境的要因が糖尿病リスクの水準に直接影響するだけでなく、既知のリスク要因の働き方を変えるという見方もあります。
この研究について
糖尿病の有無を対象者の自己申告によっている点は、特に低所得国において、データの正確性に関する懸念材料です。しかし、バングラデシュのコホートにおいて計測された対象者の尿糖と自己申告された糖尿病の有無の対比は日本と大差ありませんでした。またほとんどのコホートにおいて、年齢補正後の糖尿病有病率は、当該国の他の調査の結果とおよそ一致しています。
1型と2型の糖尿病の区別がない点はこの研究の弱点と言えますが、研究対象地域における1型糖尿病の有病率は2型糖尿病のそれに比べて非常に小さく、結果には大きな影響はないでしょう。
糖尿病診断以前のBMIのデータが無いのは残念です。糖尿病診察後に体重が減少するケースが多いと、BMI-糖尿病リスクの関係が弱く見えてしまうからです。50歳未満の階層の最低BMIグループの糖尿病リスクが跳ね上がっているのは1型糖尿病による体重減少から来ているのかもしれません。
